もう随分以前の話、私が奈良県立医大CCU(Coronary Care Unit)に勤務していたころの話です
CCUは重症心疾患を扱う集中治療室で多くの心不全患者が搬入されます
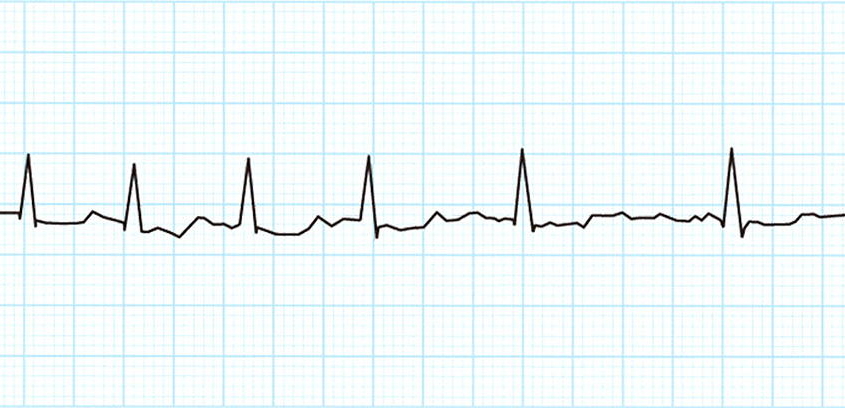
心不全は多くの場合体液過剰状態で脚が浮腫んだり胸水が貯留したりしています
肺の組織が浮腫み染み出した水が胸水で、声も出ないほどの呼吸困難に陥ります
この危機的状況から脱するために利尿剤や血液浄化法を用いて体から余分な水分を取り除きます
電解質のバランスに細心の注意を測りながら(大抵2時間毎に血液検査をします)利尿剤を注射し、また腎機能低下などそれでは十分な効果がない場合には血液浄化療法を実施します
当時は透析技師さんなどの当直はなかったので一人で回路を組み立て半透膜のカラムで除水をします
最も簡単な方法はECUMと呼ばれる方法で透析液も不要ですが、腎機能の低下した方には血液透析が必要です
個人用透析器の回路を洗浄し透析液を作成し回路を組み立て内部をヘパリン水で満たし、下大静脈に留置したカテーテルに接続します
効果は絶大で数時間で数リットルの余分な体液を取り除くことが可能で、話すこともできなかった重症心不全の方が数時間後には笑いながら話せるよ言うになりますからまるで魔法です
が、実は心不全の治療はここから始まります
心不全の原疾患、例えば弁膜症、先天性心疾患、頻脈性心房細動、心筋疾患、冠動脈疾患や他の臓器疾患からの心不全など様々でその治療をしなければなりません
場合によっては外科手術、カテーテル治療などもありますが、内科的治療すなはち薬剤を用いて心不全の再発を防止することになるケースも多くあります
この場合には目標が心不全を再発しないことや心不全で死亡しないことになりますから、病状を改善する治療ではなくて悪化させない治療です
つまり、何も起こらなければそれがゴールです
言い換えれば目に見えた改善はないので、慢性心不全の治療は見えない目標に向かって進むようなものだと仰る医師もいます
では何を指標に治療を組み立てるのか、それは今までに確立されたエビデンスです
「この治療により再入院が抑制され死亡率が低下した」というデータに基づき治療を組み立てるわけです
もちろん学会発のガイドラインもありますが数年毎の改定なので、やはり最新の知見は最新の論文を読む必要があります
大きなトライアルだけでしたら
https://www.ebm-library.jp/circ/trial/index_top.html
でも参考になります